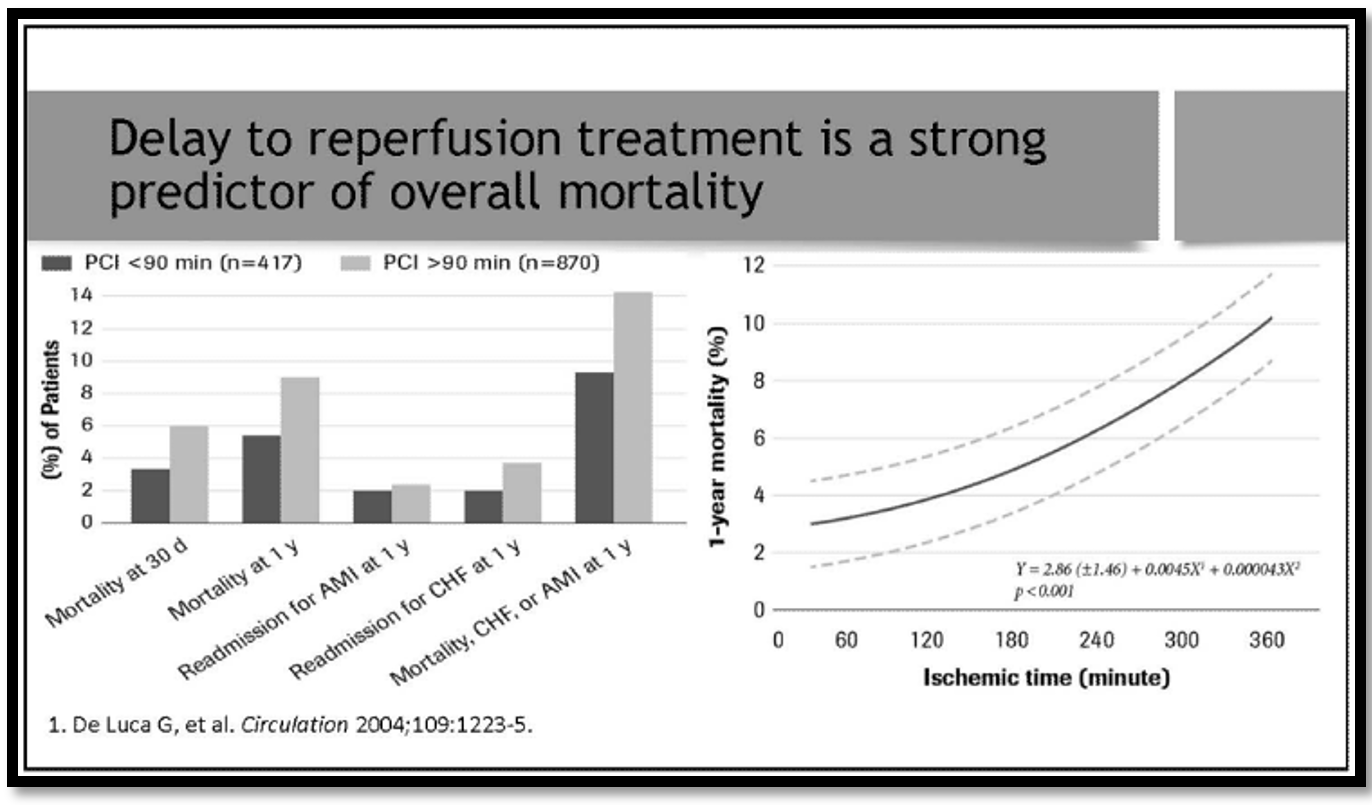
ผู้บรรยายขอใช้คำว่า ACS (acute coronary syndrome) แทนคำว่า AMI (acute myocardial infarction) เพื่อให้ครอบคลุมถึงภาวะที่ไม่ใช่กล้ามเนื้อหัวใจขาดเลือดด้วย หรือภาวะที่ไม่จำเป็นต้องมี elevated cardiac enzymes โดยข้อมูลของกระทรวงสาธารณสุขในช่วงปี พ.ศ.2554-2558 พบว่าโรคหลอดเลือดหัวใจเป็น 1 ใน 10 สาเหตุสำคัญอันดับต้นๆ ที่ทำให้คนไทยเสียชีวิตจำนวนมากในแต่ละปี และจากข้อมูลจำแนกรายเขตสุขภาพจากทั้งหมด 12 เขตสุขภาพ พบว่าแต่ละปีมีอัตราการตายจากโรคหลอดเลือดหัวใจสูงขึ้นเรื่อยๆ เนื่องจากสาเหตุสำคัญประการหนึ่ง คือ patient delay โดยข้อมูลจากการศึกษา Thai ACS registry พบว่านับตั้งแต่เริ่มมีอาการเจ็บหน้าอกของโรคกล้ามเนื้อหัวใจตายเฉียบพลันชนิด STEMI (ST elevation myocardial infarction) ไปจนถึงเมื่อคนไข้ไปพบแพทย์ (first medical contact; FMC) มีการ delay ด้วยระยะเวลาที่หลากหลาย ยกตัวอย่างคนไข้คนหนึ่งที่เริ่มมีอาการเจ็บหน้าอกและกว่าจะได้ไปพบแพทย์หรือมี FMC ก็ล่วงเลยไปถึง 2 วัน ทั้งๆที่มีเป้าหมายว่าระยะเวลา STEMI onset to FMC ควรไม่เกิน 30 นาที ซึ่งการมีช่วงเวลาของ STEMI onset to FMC ที่ delay ยาวนานออกไปหรือไม่มีความแน่นอน ก็จะทำให้การวินิจฉัยและการรักษาคนไข้ STEMI มีความยากลำบากมากขึ้น ซึ่งรวมถึงความล่าช้าในการรักษาคนไข้ STEMI ด้วยยาละลายลิ่มเลือดหรือการทำบอลลูน ซึ่งมีผลทำให้เกิดภาวะแทรกซ้อนขึ้นกับคนไข้ และนำไปสู่อัตราการตายจากโรคหลอดเลือดหัวใจในโรงพยาบาลที่สูงขึ้น โดยเฉพาะอย่างยิ่งมีการศึกษาพบว่าในกลุ่มคนไข้ acute STEMI ที่ได้รับการเปิดหลอดเลือดหรือได้รับการขยายหลอดเลือดในระยะเวลาอันรวดเร็ว มีอัตราการเสียชีวิตน้อยกว่ากลุ่มคนไข้ acute STEMI ที่ได้รับการเปิดหลอดเลือดล่าช้า ไม่ว่าจะเป็นอัตราการเสียชีวิตที่ 30 วัน อัตราการเสียชีวิตที่ 1 ปี อัตราการเกิด recurrent MI หรือแม้กระทั่งอัตราการนอนโรงพยาบาลด้วยเรื่องของ heart failure ขณะที่กรณีของคนไข้โรคกล้ามเนื้อหัวใจตายเฉียบพลันชนิด non-STEMI และคนไข้ unstable angina (UA) ก็เช่นเดียวกัน หากได้รับการเปิดหลอดเลือดในระยะเวลาอันรวดเร็ว ก็จะมีพยากรณ์โรค (prognosis) ที่ดี
ACS แบ่งออกเป็น 2 ส่วนใหญ่ๆ ประกอบด้วยกลุ่มที่เป็น ST-segment elevation myocardial infarction (STEMI) ซึ่งมีการอุดตันของหลอดเลือดทั้งหมด และกลุ่มที่เป็น non-ST-segment elevation myocardial infarction (NSTEMI) ซึ่งหลอดเลือดมีการอุดตันบางส่วน นอกจากนี้ ACS ยังมีอีกภาวะหนึ่งที่เรียกว่า MINOCA (MI with non-obstructive coronary arteries) คือ ภาวะที่ไม่มีการอุดตันของหลอดเลือด แต่หลอดเลือดมีการหดเกร็งตัว ทำให้เลือดไปเลี้ยงหัวใจไม่ได้ ส่งผลให้หัวใจขาดเลือด ซึ่งมีผลทำให้มีการตายของกล้ามเนื้อหัวใจเพิ่มขึ้น
การที่แพทย์จะให้การวินิจฉัยคนไข้ ACS จะต้องประกอบด้วย 3 อย่าง ได้แก่ อาการเจ็บหน้าอกแบบ typical angina คือมีอาการเจ็บหน้าอกขณะออกแรง เจ็บหน้าอกเหมือนมีอะไรบีบทับ เจ็บหน้าอกแล้วรู้สึกปวดร้าวไปที่คอ เจ็บหน้าอกที่นั่งพักแล้วรู้สึกดีขึ้น แต่ไม่หายสนิท และเจ็บหน้าอกแล้วรู้สึกดีขึ้นหลังจากอมยาขยายหลอดเลือด ส่วนเครื่องมืออีก 2 อย่างที่ใช้สำหรับตรวจวินิจฉัย ACS ได้แก่ การตรวจคลื่นไฟฟ้าหัวใจหรือ EKG ซึ่งผลตรวจส่วนใหญ่จะสามารถบอกได้ทันทีว่าเป็น STEMI หรือเป็น NSTEMI และการตรวจดูการตายของกล้ามเนื้อหัวใจ ซึ่งถือเป็น biomarker ตัวหนึ่ง โดยในกรณีที่หัวใจมีการขาดเลือดมากๆ ก็จะมีการตายของกล้ามเนื้อหัวใจมากไปด้วย
สำหรับ timeline ของคนไข้ ACS ที่ไปพบแพทย์ มีดังต่อไปนี้ คือ เริ่มด้วยการประเมินอาการเจ็บหน้าอก แล้วต่อด้วยการตรวจคลื่นไฟฟ้าหัวใจที่ต้องออกผลตรวจ EKG ให้ได้ภายใน 10 นาที เพื่อแยกออกมาว่าคนไข้เป็น STEMI หรือ NSTEMI เพราะมีการรักษาที่แตกต่างกัน กล่าวคือ หากเป็น STEMI ต้องให้ยาละลายลิ่มเลือดหรือทำการเปิดหลอดเลือดคนไข้ทันทีด้วยการทำบอลลูนหรือที่เรียกว่า primary percutaneous coronary intervention (primary PCI) เนื่องจาก STEMI หลอดเลือดมีการอุดตันทั้งหมด แต่หากเป็น NSTEMI ต้องประเมินความเสี่ยงว่ามีความเสี่ยงมากหรือน้อย ด้วยการดูจากค่า troponin ซึ่งเป็น cardiac biomarker ตัวหนึ่ง โดยหากเป็น NSTEMI แล้วมีค่า troponin เพิ่มขึ้น ถือว่ามีความเสี่ยงสูง ต้องทำการเปิดหลอดเลือดคนไข้ภายใน 24 ชั่วโมง
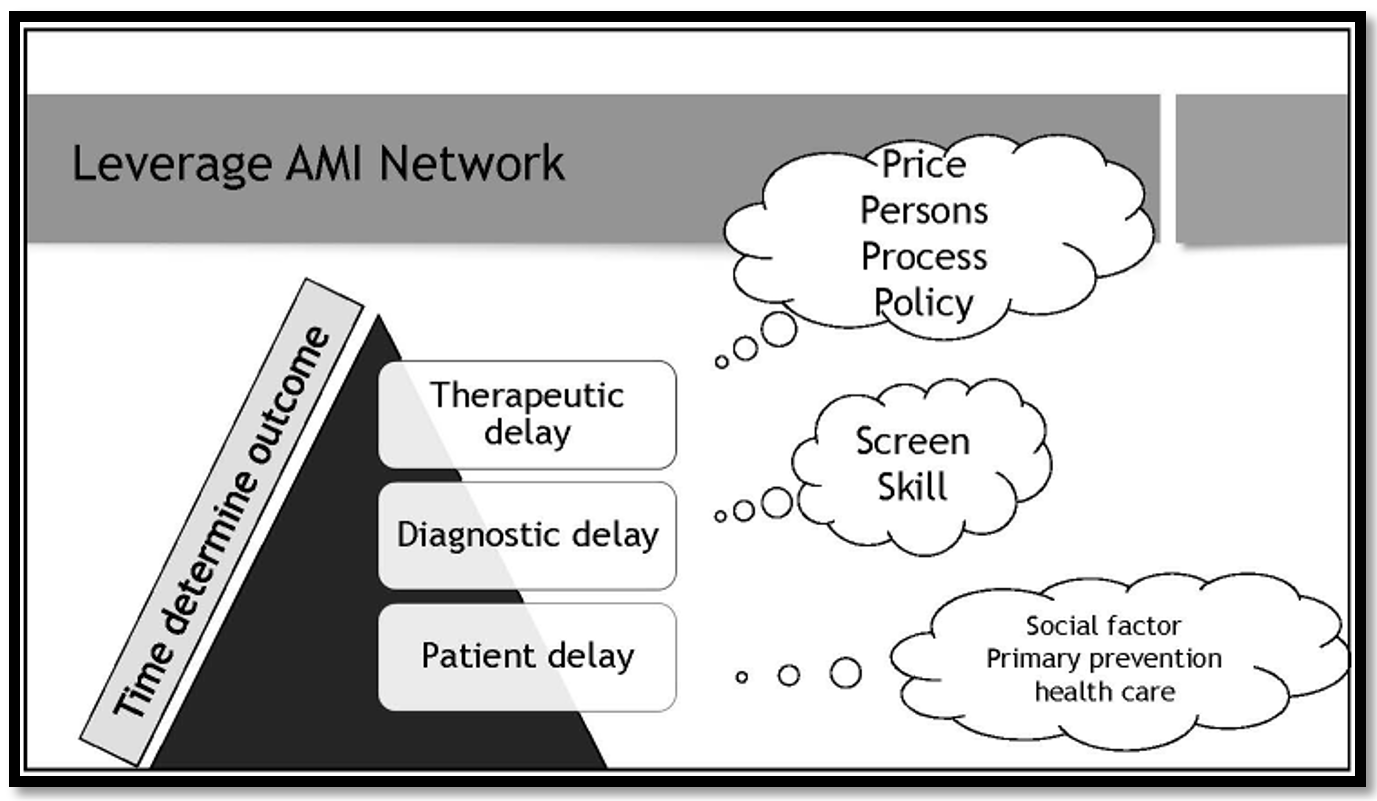
ส่วนเมื่อพิจารณาจาก time frame ของ ACS management ที่เกิดขึ้นจริงในบ้านเรา จะเห็นได้ว่าเริ่มตั้งแต่คนไข้มีอาการเจ็บหน้าอกแล้วเดินทางไปพบแพทย์ ไม่ว่าจะเดินทางไปด้วยรถยนต์ส่วนตัวหรือรถบริการการแพทย์ฉุกเฉิน (emergency medical services; EMS) สามารถมี patient delay เกิดขึ้นได้กว่าที่คนไข้จะได้พบแพทย์หรือมี first medical contact และหลังจากได้รับการประเมินอาการเจ็บหน้าอก (clinical evaluation) แล้ว ก็ต้องมีการตรวจคลื่นไฟฟ้าหัวใจหรือ EKG หรือตรวจ cardiac enzymes ไปพร้อมกัน ซึ่งในช่วงนี้สามารถมี diagnostic delay เกิดขึ้นได้ เช่น ทำ EKG ช้าหรืออ่านผลตรวจ EKG ช้า นอกจากนี้ ยังอาจมี therapeutic delay หรือการรักษาล่าช้า เกิดขึ้นได้อีกด้วย เช่น ส่งคนไข้ไปทำบอลลูนช้า ดังนั้น จะเห็นได้ว่ามีปัจจัย 3 ส่วนที่สำคัญในการ delay ที่เราสามารถ improve ได้ ประกอบด้วย patient delay, diagnostic delay และ therapeutic delay ซึ่งผู้บรรยายมีความคิดเห็นว่าส่วนที่สำคัญที่สุดก็คือ patient delay เนื่องจากเป็นส่วนที่ delay มากที่สุด โดยหากเราสามารถ improve patient delay ได้ ด้วยการสร้าง recognition และ awareness ว่าเมื่อใดต้องไปโรงพยาบาล จะช่วยให้เรามีพื้นที่ในการดูแลคนไข้ ACS เพิ่มขึ้นอีกมาก อย่างไรก็ตาม ผู้บรรยายในฐานะแพทย์ไม่สามารถไปจัดการเรื่อง patient delay ให้มีความคุ้มค่าหรือ leverage ขึ้นมาได้ เนื่องจากมีปัจจัยทางสังคมอยู่มากมาย เช่น ผู้สูงอายุอาศัยอยู่หลานแล้วเกิดมีอาการเจ็บหน้าอกขึ้นมาในขณะที่หลานไปโรงเรียน หรือในกรณีที่หลายบ้านยังไม่มีโทรศัพท์ใช้ ที่เราไม่สามารถไปกำหนดหรือควบคุมปัจจัยเหล่านี้ได้ ขณะที่ในเรื่องของ therapeutic delay ถึงแม้ปัจจุบันภาครัฐจะพยายามทุ่มเทงบประมาณเพื่อเปิด catheter laboratory ขึ้นในทั่วทุกพื้นที่ แต่ก็ยังต้องเผชิญกับปัจจัยแปรปรวนมากมาย ไม่ว่าจะเป็นเรื่องค่าใช้จ่ายสูง ขาดแคลนบุคลากรที่มีความชำนาญ ขั้นตอนการส่งคนไข้ที่ต้องใช้เวลาค่อนข้างนานและนโยบายเรื่องการเบิกค่ารักษาพยาบาล
ดังนั้น การ improve diagnostic delay จึงสามารถบริหารจัดการได้ง่ายกว่า patient delay และ therapeutic delay ด้วยการพยายามสร้าง screen protocol ขึ้นมาให้ได้ เช่น คนไข้ต้องมีอาการเจ็บหน้าอกแบบไหนจึงจะทำการตรวจ EKG ส่งผลตรวจ EKG ให้แพทย์อ่านทันทีและการสร้างทักษะในการอ่านผลตรวจ EKG ในเบื้องต้นให้กับพยาบาล
ในขั้นตอนของการตรวจวินิจฉัย ACS นอกจากการตรวจคลื่นไฟฟ้าหัวใจแล้ว ปัจจุบันการตรวจ troponin ซึ่งเป็น cardiac enzyme ตัวหนึ่ง เป็นที่ยอมรับกันโดยทั่วไปแล้ว โดยแต่เดิม troponin ที่ใช้เป็น conventional troponin ซึ่งต้องมีระดับสูงขึ้นมากๆ จึงจะสามารถวินิจฉัยโรคได้ เนื่องจากมี sensitivity ค่อนข้างต่ำ แต่ในช่วงหลังๆ troponin ที่ใช้มี sensitivity ดีขึ้น จึงสามารถวินิจฉัยโรคได้เร็วขึ้น อย่างไรก็ตาม การตรวจพบว่ามีระดับ troponin เพิ่มขึ้น ไม่ได้หมายความว่าเป็นกล้ามเนื้อหัวใจขาดเลือดอย่างแน่นอน โดยระดับ troponin ที่เพิ่มขึ้น บอกได้แค่เพียงว่ามีการบาดเจ็บหรือมีการตายของกล้ามเนื้อหัวใจ ซึ่งสาเหตุส่วนหนึ่งอาจจะเกิดจากภาวะกล้ามเนื้อหัวใจขาดเลือด แต่สาเหตุอีกส่วนหนึ่งอาจจะเกิดจากภาวะกล้ามเนื้อหัวใจอักเสบ น้ำท่วมปอดหรือไตวาย ซึ่งสามารถทำให้มีการตายของกล้ามเนื้อหัวใจเกิดขึ้นได้เช่นกัน
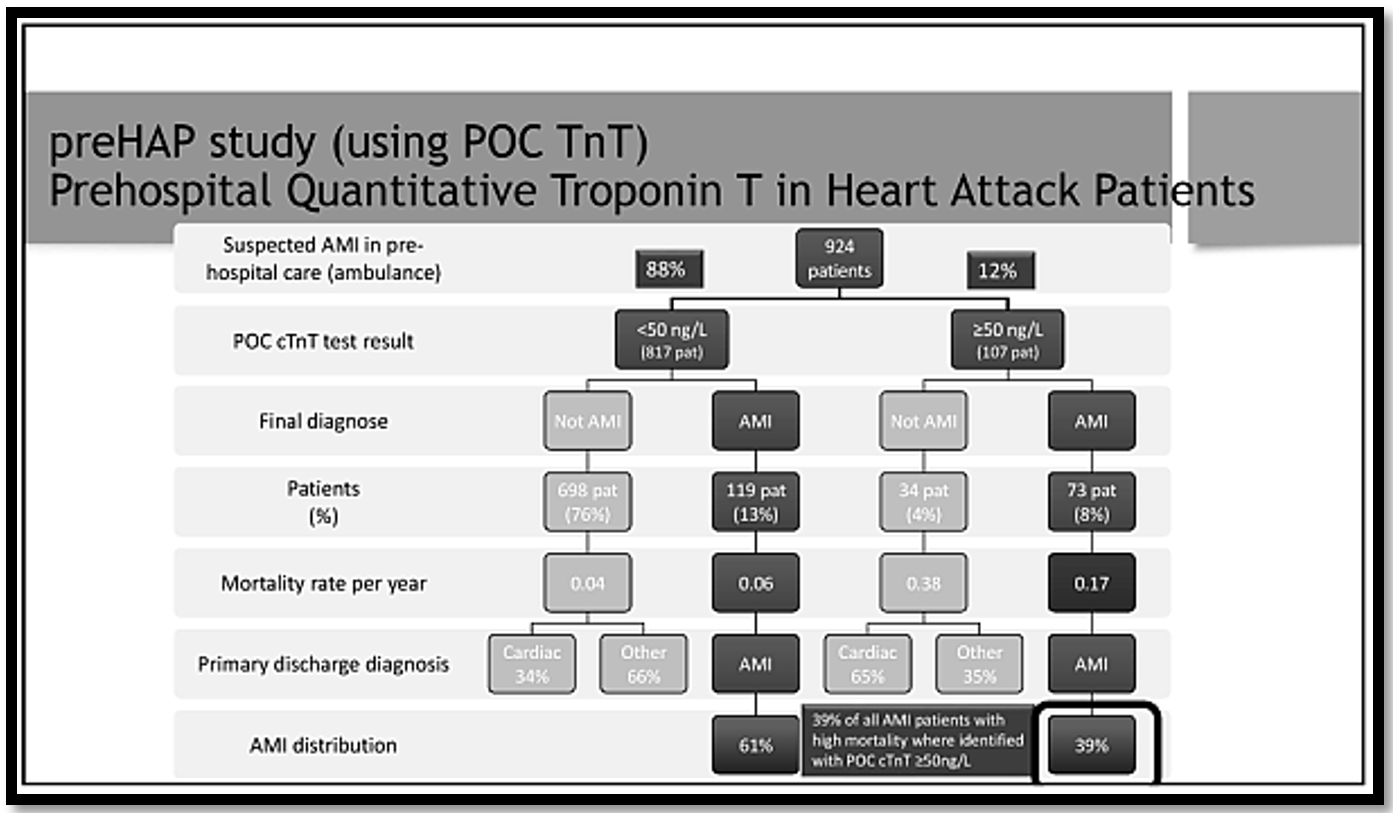
สมมติว่าเราจะต้องตรวจค่า troponin ให้กับคนไข้ สามารถตรวจได้อย่างรวดเร็วด้วยเครื่องตรวจ high sensitivity assay หากมีเครื่องตรวจชนิดนี้อยู่ในโรงพยาบาล แต่หากไม่มีเครื่องตรวจ high sensitivity assay ก็ยังสามารถตรวจค่า troponin ด้วยเครื่องตรวจแบบ POC (point of care) testing ที่มีวิธีการตรวจเหมือนกับการทำ bedside testing เช่น การเจาะเลือดตรวจ fasting blood sugar โดยมีการศึกษาที่สำคัญของการใช้ POC troponin test มีชื่อว่า preHAP (Pre-hospital diagnosis and triage of heart attack patients) trial ด้วยการนำเอาคนไข้ที่สงสัยว่าจะเป็น ACS จำนวน 924 ราย มาวัดระดับ troponin ด้วยเครื่องตรวจ POC cardiac troponin T (POC-cTnT) ซึ่งมีค่า cut point อยู่ที่มากกว่า ng/L โดยหากผลตรวจมีค่า troponin มากกว่า 50 ng/L ให้การวินิจฉัยว่าคนไข้เป็น AMI แต่หากมีระดับ troponin ต่ำกว่า 50 ng/L ให้การวินิจฉัยว่าคนไข้ไม่เป็น AMI พบว่า 88% (817 ราย) มีระดับ troponin น้อยกว่า 50 ng/L ขณะที่ 12% (107 ราย) มีระดับ troponin มากกว่า 50 ng/L และหลังจากติดตามคนไข้ไปสักระยะก็ได้ผล final diagnosis ว่า 67% (73 รายจากคนไข้ทั้งหมด 107 รายที่มีระดับ troponin มากกว่า 50 ng/L) เป็น AMI จริง ขณะเดียวกันก็พบว่าไม่ว่าในท้ายที่สุดแล้วจะมีผล final diagnosis เป็น AMI จริงหรือไม่ได้เป็น AMI แต่กลุ่มคนไข้ที่มีระดับ troponin เพิ่มขึ้นมากกว่า 50 ng/L มีอัตราการเสียชีวิตสูงขึ้นมากกว่ากลุ่มคนไข้ที่มีระดับ troponin น้อยกว่า 50 ng/L ดังนั้น แม้การมีระดับ troponin เพิ่มขึ้น อาจจะไม่เป็น AMI แต่ก็มีความเสี่ยงที่จะเสียชีวิตได้มากขึ้น โดยอาจจะเสียชีวิตจากภาวะกล้ามเนื้ออักเสบเฉียบพลันหรือจากภาวะหัวใจล้มเหลว และที่สำคัญก็คือว่าประมาณเกือบ 90% ของคนไข้ที่มีระดับ troponin สูงขึ้น เกิดจากสาเหตุของโรคหัวใจ เช่น กล้ามเนื้อหัวใจขาดเลือด กล้ามเนื้อหัวใจโตหรือกล้ามเนื้อหัวใจอักเสบ
นอกจากนี้ ยังมีข้อมูลที่สำคัญเกี่ยวกับ pattern ในการเพิ่มขึ้นของระดับ troponin ที่แตกต่างกันใน 3 ภาวะต่อไปนี้ คือ MI, chronic heart failure (CHF) และ myocarditis คือ MI จะมีระดับ troponin เพิ่มขึ้นอย่างรวดเร็วในช่วงแรก เนื่องจากมีภาวการณ์อุดตันของหลอดเลือด ขณะที่ CHF ระดับ troponin จะขึ้นอยู่ตลอดเวลาอย่างสม่ำเสมอ ส่วน myocarditis ระดับ troponin จะค่อยๆ ขึ้นเพราะมีการอักเสบของกล้ามเนื้อหัวใจ โดยในคนไข้ที่มีภาวะกล้ามเนื้อหัวใจขาดเลือด high-sensitivity troponin T จะช่วยในการวินิจฉัยโรคกล้ามเนื้อหัวใจขาดเลือดได้เร็วกว่า conventional troponin นอกจากนี้ การตรวจระดับ high-sensitivity troponin T ยังมีประโยชน์สำหรับใช้บ่งชี้ถึงความเสี่ยงที่จะเกิด cardiac events ในคนไข้ไตวายด้วย
โดยสรุป ACS เป็นโรคที่เป็น high burden ของประเทศไทย และยังเป็นโรคที่มี morbidity และ mortality สูงทั้งในผู้ป่วย in-hospital และ out of hospital นอกจากนี้ ACS ยังมีผลทำให้คุณภาพชีวิตของคนไข้เสียไป เวลาเป็นสิ่งที่สำคัญมากที่สุดในการวินิจฉัยโรค และเวลายังเป็นสิ่งที่สำคัญมากที่สุดในการกำหนดอัตราการรอดชีวิตหรืออัตราการเกิดทุพลภาพ โดยสิ่งหนึ่งที่เราสามารถลงทุนน้อยแต่ได้ความคุ้มค่าสูงก็คือ การทำการวินิจฉัย ACS ให้ได้เร็วที่สุด ซึ่งการวินิจฉัย ACS ต้องอาศัย 3 อย่าง คือ symptoms, EKG และ cardiac enzyme ซึ่งในปัจจุบัน troponin เป็น cardiac enzyme ที่เป็นที่ยอมรับกันโดยทั่วไปสำหรับใช้ในการวินิจฉัย ACS โดย high-sensitivity troponin T ถูกใช้กันอย่างแพร่หลายในการวินิจฉัย ACS เนื่องจากค่อนข้างจะ specific, detect ได้เร็วและบอก prognosis ได้ดี ขณะที่ POC troponin T ก็มีประโยชน์ในช่วยวินิจฉัย ACS ได้อย่างรวดเร็ว







